La battaglia contro virus e batteri portatori di malattie è antica quanto la storia dato che questi microrganismi abitano da sempre con noi sul pianeta.
Spesso ne siamo usciti vincitori, anche se a caro prezzo. Altre volte abbiamo dovuto “scendere a patti” con loro. Ma oggi possiamo imparare una lezione da questa convivenza.
La convivenza è necessaria (e per fortuna oggi più facile grazie ai progressi della medicina) perché la quantità (massa) di batteri e virus sul nostro pianeta è molto superiore alla nostra: 13 per cento (microrganismi) contro lo 0,01 per cento (umanità), secondo le stime di una ricerca del Weizmann Institute of Science di Israele.
Ecco come abbiamo sconfitto le grandi edipemia prima del coronavirus.
1. VAIOLO, PESTE E COLERA
- VAIOLO: non esiste più
Le epidemie di vaiolo hanno sempre generato terrore fra le popolazioni, non solo per l’elevata letalità (30 per cento), ma anche perché i sopravvissuti rimanevano sfigurati a vita, ricoperti di cicatrici.
Causato, nella forma più comune, dal virus Variola major, il vaiolo si manifesta con febbre alta e pustole ulceranti su tutto il corpo.
È molto contagioso e si trasmette per contatto diretto con le persone infette. La presenza del virus nel subcontinente indiano sembra accertata da alcune migliaia di anni.
Si diffuse durante l’Alto Medioevo nel mondo arabo e da qui nel Nord Africa e in Spagna. Nel XVI secolo giunse nel Nuovo mondo portato dai Conquistadores.
La metà degli abitanti aztechi di Tenochtitlán (oggi Città del Messico) morì di vaiolo durante l’assedio degli Spagnoli (1521) che ebbero facilmente la meglio su di loro.
Dal Seicento diventò endemico con ondate epidemiche periodiche: in due secoli si stima abbia colpito circa l’80 per cento della popolazione europea.
Come ne siamo usciti
Il vaiolo è stato sconfitto grazie al vaccino, sperimentato nel 1796 dal medico inglese Edward Jenner (foto sotto), che inoculò nel braccio del figlio di 8 anni una piccola quantità di materiale purulento prelevato dalle ferite di una donna malata di vaiolo vaccino (patologia che colpisce i bovini e in forma cutanea lieve gli allevatori), da cui il nome “vaccinazione”.
L’ultimo caso conosciuto fu diagnosticato nel 1977 in Somalia. L’OMS dichiarò eradicata la malattia nel 1980.

- PESTE: fu la prima arma batteriologica
È stata la prima arma batteriologica della storia. Nel 1347, infatti, i Tartari stavano assediando Caffa, scalo commerciale di Genova in Crimea, ma il loro esercito fu sconvolto da un’epidemia di peste.
Il khan Ganibek usò i corpi dei soldati morti per espugnare la città, catapultandoli oltre le mura. I marinai genovesi, scappando da Caffa, portarono la peste nei porti del Mediterraneo e da lì la malattia si diffuse in tutta Europa, tornando a cicli di 10-12 anni per i successivi 3 secoli.
È causata dal batterio Yersinia pestis, che vive nelle pulci parassite soprattutto dei roditori, di solito senza causare alti tassi di mortalità.
A volte, un’epidemia può uccidere molti roditori e le pulci, in cerca di nuovi ospiti, si trasmettono agli esseri umani, diffondendo la malattia in tre forme: bubbonica (trasmessa per contatto con secrezioni degli infetti), polmonare (trasmessa per via aerea) o setticemica (una complicazione delle precedenti).
Non ne siamo ancora usciti
Purtroppo è ancora presente dove le case sono infestate da ratti e pulci: l’OMS riporta dai 1.000 ai 3.000 casi di peste ogni anno, distribuiti soprattutto tra Africa, Asia e Sudamerica.
Si può curare con gli antibiotici, ma bisogna intervenire entro poche ore dai sintomi: febbre, mal di testa, debolezza e polmonite.

- COLERA: ha origine da acqua e cibo contaminati
Nel XIX secolo la malattia si diffuse più volte dalla sua area originaria attorno al delta del Gange (India) verso il resto del mondo, dando origine a sei pandemie che uccisero milioni di persone.
Il colera è un’infezione diarroica acuta causata dal batterio Vibrio cholerae. Si trasmette per via oro-fecale, ingerendo acqua o alimenti contaminati da materiale fecale di persone infette, anche portatori sani.
I cibi più a rischio sono quelli crudi o poco cotti e, in particolare, i frutti di mare perché il batterio può vivere anche in fiumi salmastri e zone costiere.
Le scarse condizioni igienico-sanitarie di alcuni Paesi e la cattiva gestione degli impianti fognari e dell’acqua potabile sono le principali cause di epidemie di colera.
Tuttavia, solo una piccola parte degli infettati sviluppa una forma grave della malattia, con un grado di disidratazione che può portare al collasso e alla morte. In questi casi, il colera si cura con flebo che reidratano l’organismo e antibiotici contro l’infezione.
Non ne siamo ancora usciti
Oggi la malattia è considerata endemica in molti Paesi poveri o in via di sviluppo e il batterio che la provoca non è ancora stato eliminato.
Per prevenire le epidemie serve garantire la sicurezza del cibo e dell’acqua, migliorare l’igiene, avere le reti fognarie. Secondo recenti studi, il cambiamento climatico potrebbe favorire la formazione di ambienti adatti alla diffusione del vibrione colerico.
2. SPAGNOLA E ASIATICA
- SPAGNOLA: è stata la peggiore influenza di sempre
Circa un terzo della popolazione mondiale fu colpito dalla Spagnola durante la pandemia del 1918-1919. Le ipotesi sull’origine dell’infezione sono diverse, per molti il virus partì dalla Cina, subì una mutazione negli USA e poi si diffuse in Europa dalla Francia.
La Spagna, che non partecipava alla Prima Guerra mondiale, fu il primo Paese a parlarne sui propri giornali che non erano soggetti alla censura di guerra: ecco perché è stata chiamata Spagnola.
La malattia ebbe una letalità maggiore del 2,5 per cento, con 50 milioni di decessi (alcuni ipotizzano fino a 100 milioni), complici la guerra, che aveva stremato la popolazione, e la mancanza di cure adeguate con l’assenza di antibiotici per combattere le complicanze batteriche dell’influenza, soprattutto la polmonite: il primo antibiotico, la penicillina, sarebbe stato scoperto solo dieci anni più tardi da Alexander Fleming.
Quasi metà delle morti fu tra i giovani adulti di 20-40 anni, in precedenza sani, un fenomeno unico nella storia conosciuta. A causare la pandemia fu il virus H1N1, nuovo per l’umanità, simile a quelli dell’influenza aviaria e originatosi da un ospite rimasto sconosciuto.
Da analisi condotte nel 1995, a partire da materiale autoptico conservato, si capì che il virus era probabilmente l’antenato dei 4 ceppi umani e suini A/H1N1 e A/H3N2, e del virus A/H2N2 (estinto).
Come ne siamo usciti
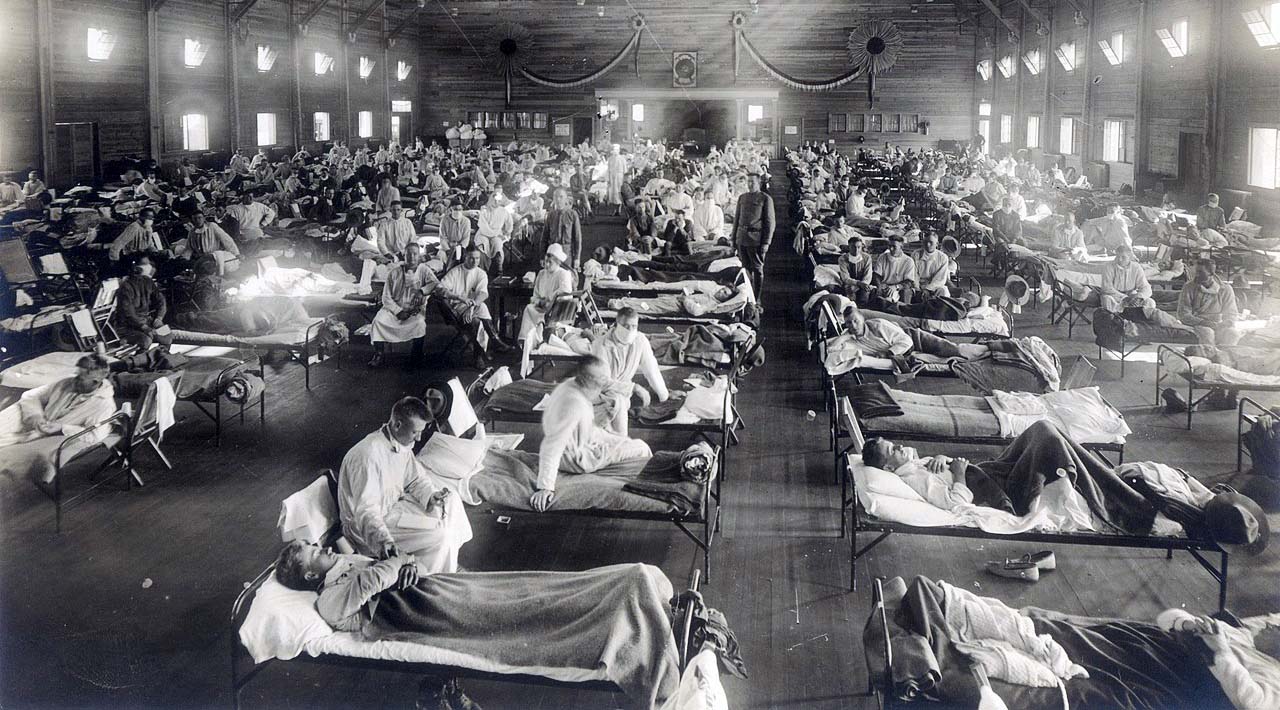
Purtroppo con la spietata legge dei grandi numeri: il virus si è propagato il più possibile fino a quando l’epidemia non si è spenta.
Nella foto sotto, ospedale da campo dell’esercito USA in Kansas (1918) affollato di militari colpiti dalla Spagnola.
- ASIATICA: i più colpiti furono gli anziani
Dopo la Spagnola del 1918, l’influenza ritornò al suo andamento abituale fino al 1957, quando si sviluppò la nuova pandemia: l’Asiatica.
Il virus, di origine aviaria (dagli uccelli, serbatoio del patogeno) e isolato in Cina, fu studiato nei laboratori di Melbourne, Londra e Washington e si capì che si trattava di un ceppo differente da quelli fino ad allora isolati negli uomini.
La principale infezione causata dall’Asiatica, che portò alla morte soprattutto i soggetti più anziani e deboli perché affetti da malattie croniche, fu la polmonite virale, non curabile con gli antibiotici.
Nel 1957, a Hong Kong, il virus aveva coinvolto 250 mila persone. Più tardi si riuscì a identificare il ceppo virale: A/H2N2. L’individuazione di un vaccino in tempi rapidi riuscì a frenare la pandemia, che fece comunque 2 milioni di morti.
Come ne siamo usciti
Il virus dell’Asiatica scomparve dopo soli 11 anni perché mutò nel sottotipo A/H3N2, che causò l’influenza di Hong Kong. Nel 2005 si verificò un incidente: a seguito dell’invio del virus in provetta ad alcuni laboratori, il patogeno si diffuse nell’ambiente negli Stati Uniti, ma per fortuna nessuno fu contagiato.
Nella foto sotto, scolari giapponesi fanno i gargarismi prima di entrare alla scuola primaria di Bancho, Tokyo, come pratica igienica antinfluenzale (novembre, 1957).

3. HONG KONG E AIDS
- HONG KONG: fu chiamata “spaziale” in omaggio ai viaggi sulla Luna
Fu la stampa europea a dare l’allarme nel 1968: il Times di Londra pubblicò la notizia di una nuova grande epidemia di influenza a Hong Kong, a soli 11 anni dalla precedente. Il virus (identificato come H3N2) fu poi introdotto nella costa
occidentale degli USA con elevati tassi di letalità, contrariamente all’Europa dove l’epidemia, nel 1968–1969, non causò molte vittime. Data la somiglianza con quello dell’influenza asiatica, da cui differiva per una sola mutazione genetica, il
virus probabilmente trovò una popolazione più preparata, dal punto di vista immunitario, ad affrontarlo: molti avevano sviluppato gli anticorpi dopo la precedente epidemia e per questo la Hong Kong fu la meno letale delle pandemie del XX secolo.
Le stime sulle perdite umane variano: tra i 750mila e i 2 milioni di persone in tutto il mondo (34mila persone negli USA) tra il 1968 e il 1969. In Italia – dove fu chiamata la “spaziale” in omaggio ai viaggi sulla Luna – ci furono circa 20mila
decessi, attribuibili soprattutto a polmonite associata all’influenza. Un filmato dell’Istituto Luce forniva un quadro molto preoccupante nel periodo natalizio del 1969: “Che cosa ci ha portato il Natale? Le solite cose: festoni colorati, pioggia
e l’influenza. 13 milioni di italiani a letto, un italiano su quattro. E 5 mila sono passati a miglior vita”.
Come ne siamo usciti
Ne siamo usciti con il vaccino, somministrato però negli anni successivi. Nella foto sotto, particelle del virus H3N2 responsabile dell’influenza Hong Kong, attiva tra il 1968 e il 1969.
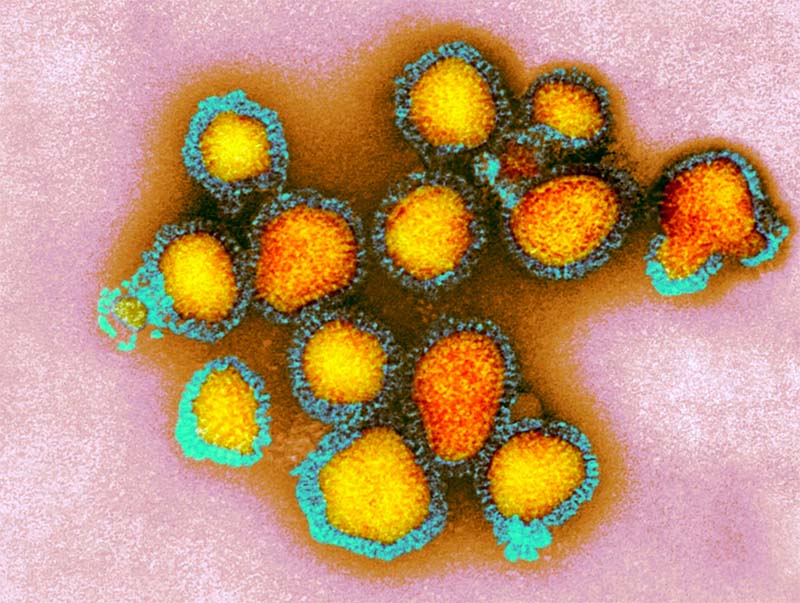
- AIDS: la pandemia non è finita
Alla fine del 1980, Michael Gottlieb, ricercatore dell'Università della California, si imbatte in un giovane paziente ammalato di polmonite da Pneumocystis carinii, un protozoo che colpisce chi ha un sistema immunitario indebolito.
Gottlieb scopre poi altri tre casi, tutti omosessuali attivi, con un basso livello di linfociti T (cellule del sistema immunitario).
Nel 1981 i Centers for Disease Control and Prevention (CDC) di Atlanta (USA) segnalano un aumento di polmoniti da Pneumocystis carinii in giovani omosessuali, ma anche di un raro tumore dei vasi sanguigni, il sarcoma di Kaposi.
Si pensa a una malattia che colpisce solo gli omosessuali. Ma arrivano i primi casi tra gli eterosessuali. La si chiama “sindrome da immuno-deficienza acquisita”, AIDS (sindrome perché si manifesta con patologie diverse).
La trasmissione avviene anche da trasfusione di sangue infetto e per via materno-fetale. Bisogna trovare l’agente patogeno.
Nel maggio del 1983 all’Istituto Pasteur di Parigi il virologo francese Luc Montagnier e l’immunologa Françoise Barré-Sinoussi (entrambi premio Nobel per la medicina nel 2008) isolano il virus e lo chiamano LAV.
Nell’aprile del 1984 Robert Gallo, direttore del laboratorio di biologia cellulare del National Cancer Institute, ne isola un altro ceppo, chiamandolo Htlv-III.
È battaglia scientifica e legale tra i due gruppi: si capirà che il virus è lo stesso e dal 1986 sarà chiamato HIV, “virus dell’immunodeficienza umana”. Forse proviene dalla mutazione di un virus simile degli scimpanzé.
Si trasmette con rapporti sessuali (sperma, sangue, secrezioni), trasfusioni di sangue infetto, scambio di siringhe infette, da madre a figlio durante gravidanza, parto e allattamento al seno. Le persone colpite hanno un sistema immunitario meno efficace e, progredendo la malattia, sono via via più suscettibili a infezioni e tumori.
Non ne siamo ancora usciti
Possiamo contenere la pandemia proteggendoci con il preservativo soprattutto in caso di rapporti occasionali e, se abbiamo avuto comportamenti a rischio, facendo il test: veloce, gratuito e anonimo.
Oggi, anche se non c’è un vaccino né una cura definitiva, esistono farmaci che aumentano il tempo tra la permanenza asintomatica del virus nel sangue e i primi sintomi di AIDS. Inoltre, se la cura è tempestiva, si può ridurre la carica virale nel sangue, pur non debellando il virus.
Secondo gli esperti, l’obiettivo è diagnosticare il 90% delle infezioni, curare con i farmaci il 90% degli infetti e abbattere la carica virale nel 90% delle persone in cura.
Ma siamo lontani. In Italia il 40% delle diagnosi è tardivo (dati ISS), convivono con HIV 125-130 mila persone, soprattutto maschi, 12-18mila sono sieropositivi senza diagnosi, aumentano le infezioni tra i giovani nella fascia 25-29 anni.
Nel mondo sono 36.9 milioni le persone con l’HIV, 1.8 milioni le nuove infezioni nel 2018: l’obiettivo sarebbe ridurle a 500mila nel 2020.
4. SARS E MERS
- SARS: la identificò un medico italiano che poi ne morì
La SARS o sindrome respiratoria acuta grave (in inglese Severe Acute Respiratory Syndrome) è una polmonite atipica causata dal coronavirus SARS-CoV.
Apparve per la prima volta nel novembre 2002 a Guangzhou (Canton) in Cina e produsse un’epidemia che durò fino all’estate del 2003.
La conta finale delle infezioni fu di circa 8.000 casi, con una letalità del 9,6 per cento, soprattutto tra anziani e tra pazienti affetti da più patologie concomitanti (cardiovascolari, diabete ecc.). Dopo la Cina, la nazione più colpita fu il Canada (375 infezioni e 44 morti).
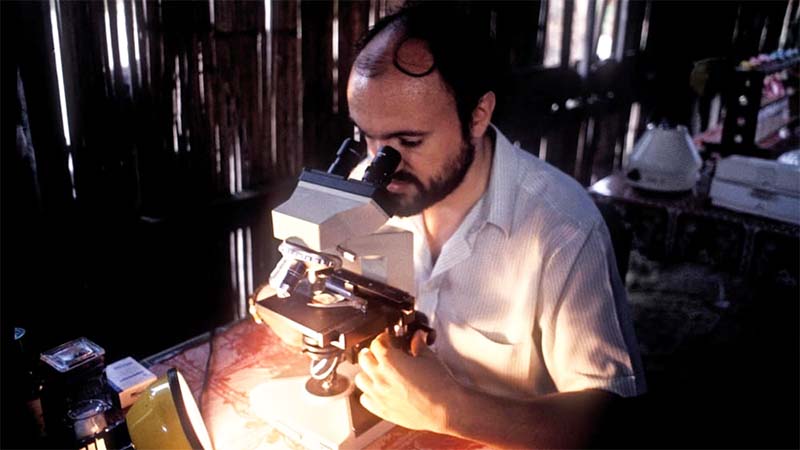
La malattia fu identificata e classificata dal medico infettivologo e microbiologo dell’OMS Carlo Urbani in un uomo d’affari statunitense che era stato ricoverato all’ospedale di Hanoi in Vietnam, Paese dove Urbani lavorava.
Grazie alla sua segnalazione precoce all’OMS e alle autorità locali, fu messo in allarme il sistema di sorveglianza globale e fu possibile identificare molti nuovi casi e isolarli prima che l’epidemia diventasse globale. Il 29 marzo 2003, purtroppo, Carlo Urbani morì proprio a causa della SARS.
Qualche anno più tardi la scienza chiarì che i “serbatoi naturali” del virus erano i pipistrelli “ferro di cavallo cinese” (come per il coronavirus della COVID-19), ma che il passaggio all’uomo era avvenuto attraverso un ospite animale intermedio: lo zibetto, considerato una prelibatezza alimentare e venduto nei mercati cinesi di Guangzhou.
Come ne siamo usciti
L’epidemia si spense nel luglio 2003, dopo pochi mesi, grazie alle misure di contenimento (isolando i pazienti e mettendo in quarantena i contatti) e grazie anche al fatto che il virus, circa tre volte più letale dell’attuale SARS-CoV-2, non si propagava dai soggetti asintomatici. Nella foto sotto, il medico italiano Carlo Urbani.
- MERS: il coronavirus finora più letale
A nove anni dalla fine dell’epidemia di SARS, in Arabia Saudita e in alcune aree limitrofe fa la sua comparsa una nuova infezione: una polmonite virale aggravata da complicazioni intestinali e danni renali acuti.
Viene chiamata MERS (Middle-East Respiratory Syndrome), Sindrome respiratoria mediorientale, e il patogeno che la causa è ancora una volta un coronavirus, il MERS-CoV che attacca non solo le cellule delle basse vie respiratorie, ma anche quelle dell’apparato intestinale e renale.
Il serbatoio virale è sempre il pipistrello, ma gli ospiti intermedi in cui il virus è mutato per poi contagiare l’uomo sono i cammelli e i dromedari, animali molto integrati nella vita e nell’economia di quell’area geografica. La letalità è molto alta e sfiora il 35 per cento.
Non ne siamo ancora usciti
Eccetto un focolaio in Corea del Sud nel 2015, la MERS resta confinata nelle aree geografiche in cui si è sviluppata inizialmente.
A dicembre 2019 si contavano 2.499 casi e 861 morti. Non esistono farmaci per curarla né vaccini per prevenirla e si combatte solo con misure di contenimento per prevenire la trasmissione del virus. Nella foto sotto, operatori disinfettano l’aeroporto di Seoul (giugno 2015).

5. EBOLA E ZIKA
- EBOLA: non abbassiamo la guardia. Un’epidemia è ancora in corso
L’epidemia più grave di Ebola si sviluppò in Africa nel 2014.
Molti pensarono a un complotto, cioè che il virus fosse stato creato in laboratorio per vendere la cura o per ridurre la popolazione globale. Invece il virus fu isolato per la prima volta nel 1976 presso il fiume Ebola, nella Repubblica Democratica del Congo, da cui prese il nome.
La malattia (EVD) è molto grave e spesso fatale per l’uomo, con un tasso di letalità che va dal 25 al 90 per cento, a seconda della specie di ebolavirus.
I sintomi iniziali sono febbre, dolori muscolari e mal di testa, che poi evolvono in diarrea, vomito, fino alle emorragie interne e a gravi danni multiorgano.
L’ingresso del virus nelle comunità umane avviene attraverso il contatto con sangue, secrezioni, organi o altri fluidi corporei di animali infetti: scimpanzé, gorilla, pipistrelli della frutta, scimmie, antilopi e porcospini trovati malati o morti nella foresta pluviale.
La trasmissione da uomo a uomo avviene poi per contatto diretto con organi, sangue e altri fluidi biologici (es saliva, urina, vomito) di soggetti infetti (vivi o morti) o con ambienti contaminati.
Si pensa che in Africa, dove si sono verificate le epidemie più gravi, le cerimonie di sepoltura e il diretto contatto con il cadavere dei defunti per il rito del lavaggio abbiano favorito la diffusione della malattia.
Non ne siamo ancora usciti
È ancora in corso un’epidemia, iniziata in Congo nel 2019. Nella foto sotto, il virus veicolato dal sangue.
- ZIKA: è un pericolo per le donne in gravidanza
All’inizio di febbraio 2015, in Brasile, si notò un aumento nel numero di persone affette da sintomi similinfluenzali che guarivano spontaneamente.
Le analisi riscontrarono la positività per il virus Zika, già noto perché isolato per la prima volta in Uganda nel 1947. Aumentarono anche i casi di microcefalia tra i nuovi nati, una malformazione congenita che causa una riduzione della circonferenza cranica e del volume cerebrale.
L’infezione da virus Zika è trasmessa da zanzare infette di alcune specie del genere Aedes, tra cui Aedes aegypti (zanzara della febbre gialla) e Aedes albopictus, la zanzara tigre diffusa anche in Italia, che però lo trasmette in modo meno efficace.
Chi è punto da una zanzara portatrice, e poi punto da una zanzara non infetta, può innescare una catena che dà origine a un focolaio endemico. Il contagio interumano è possibile attraverso i liquidi biologici (via sessuale, trasfusioni, passaggio materno-fetale).
Nell’80% dei casi l’infezione è asintomatica o con sintomi leggeri, ma diventa pericolosa se contratta dalle donne nel primo trimestre di gravidanza.
L’OMS, nel febbraio 2016, dichiarò un’emergenza di sanità pubblica di interesse internazionale, rilanciata dai giornali di tutto il mondo.
Si diffuse anche una strampalata teoria del complotto, secondo cui era stata una ditta britannica nel 2011 a causare l’infezione, liberando zanzare OGM per contrastare un’epidemia di dengue.
Non ne siamo ancora usciti
Non esistono per ora né vaccini né terapie preventive. L’unica prevenzione è evitare di essere punti dalle zanzare vettore e fare molta attenzione se ci rechiamo nei Paesi, soprattutto tropicali, in cui il virus è presente.