
Se nella prima ondata di coronavirus i medici andavano a tentoni, sperimentando farmaci alla cieca contro il nemico sconosciuto, nel corso dei mesi hanno affilato le armi.
Non solo. Secondo i dati dell’Istituto superiore di sanità, circa il 90 per cento degli attualmente positivi al virus SARS-CoV-2 sta affrontando l’infezione a casa e solo l’8,5 per cento richiede un ricovero in ospedale: tra questi, il 9,2 per cento ha bisogno della terapia intensiva.
I sintomi del COVID-19 sono simili a quelli influenzali o da raffreddamento: febbre, stanchezza, mal di gola, dolori articolari, mal di testa, tosse secca, a volte dissenteria, a cui si aggiungono altri peculiari della malattia, come il dolore al petto e soprattutto l’incapacità di sentire gli odori (anosmia) e i sapori (disgeusia).
Il peggiore è la dispnea, cioè la difficoltà respiratoria, che nell’influenza non è presente.
Qual è il migliore percorso di cura domiciliare per limitare i sintomi e cercare di evitare le conseguenze più nefaste della malattia? Ecco i consigli dei medici…

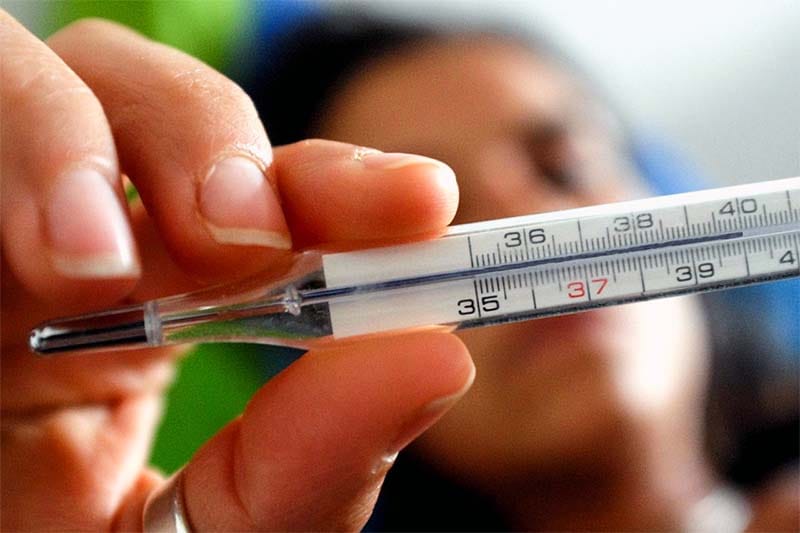
1. Paracetamolo per la febbre alta ed eparina, salvavita contro i trombi

Ai malati lievemente sintomatici, spesso non si dà alcun farmaco: è il sistema immunitario che deve fare il suo lavoro.
Non esiste una cura e non possiamo far altro che lasciar lavorare le nostre difese.
Ma quando la febbre supera i 38 gradi, il farmaco d’eccellenza è il paracetamolo, il principio attivo della Tachipirina. La febbre è una reazione dell’organismo a un agente patogeno.
Sotto i 38 gradi è una forma difensiva: aiuta l’organismo a difendersi dal patogeno, in particolare dai batteri. Sopra i 38 è l’esatto contrario: è l’organismo che ne risente.
Ecco perché solitamente con la febbre alta si consiglia la Tachipirina. È importante mantenere la temperatura bassa, così le cellule lavorano e vivono meglio, ma bisogna anche avere modo di valutare l’andamento febbrile.

Magari, invece di dare il farmaco tre volte al giorno, lo si prescrive due volte, la mattina e la sera, e si mantiene una finestra temporale vuota al centro della giornata per vedere se la febbre si alza.
Nei primi mesi dell’epidemia, a marzo-aprile scorsi, si brancolava nel buio. C’era solo l’ospedale e il casco CPAP per l’ossigenazione forzata dei malati in carenza di ossigeno.
Poi abbiamo capito che nei casi più seri, a livello polmonare, si scatena una montata pro-infiammatoria pazzesca che innesca a livello profondo la formazione di tantissimi trombi: essi non permettono più al polmone di respirare.
Una situazione drammatica che porta a rischio di morte anche in ospedale. Ecco perché preventivamente in alcuni casi si dà l’eparina, un anticoagulante che impedisce la formazione dei trombi.
L’eparina è raccomandata sopra i 65 anni e a tutti coloro che sono a rischio di complicanze trombotiche come chi si muove poco, è allettato o ha avuto una pregressa trombosi venosa profonda o una tromboembolia polmonare.
È raccomandata anche a chi prende contraccettivi orali e terapie ormonali sostitutive. Non possono assumerla coloro che sono ad alto rischio di sanguinamento e di cadute, dal momento che fluidifica il sangue.
2. Cortisone per l’infiammazione

È stato dimostrato che la terapia steroidea con desametasone (un antinfiammatorio cortisonico) aumenta la percentuale di sopravvivenza nei malati gravi di COVID-19 ricoverati in ospedale.
Dunque, è ragionevole pensare che il cortisone possa aiutare anche i pazienti a casa.
Le linee guida per la cura domiciliare dei malati COVID-19 stilate dalla Federazione Regionale degli Ordini dei medici chirurghi e degli Odontoiatri della Lombardia (FROMCeO) raccomanda di usare il cortisone solo con una saturazione di ossigeno nel sangue inferiore al 94 per cento, dopo 5-7 giorni di febbre e con una polmonite certa, perché l’uso di questo potente antinfiammatorio potrebbe ritardare o ridurre la risposta immunitaria.
Il cortisone è importante per evitare la cascata infiammatoria che porta alla formazione dei trombi e quindi ai casi più gravi, ma alcune volte conviene aspettare qualche giorno prima di darlo per valutare la reazione immunitaria del paziente, soprattutto tenendo conto dell’azione immunosoppressiva dei corticosteroidi.
Tuttavia esistono casi clinici che degenerano molto rapidamente, pertanto il monitoraggio stretto e un’azione tarapeutica rapida possono fare la differenza. Anche in questicasi le variabili come età, genere, comorbidità e contesto del contagio sono fondamentali.
Nei pazienti con il coronavirus più giovani, che spesso soffrono di lancinanti mal di testa, il cortisone può avere un effetto antidolorifico, ma anche in questo caso sarà il medico a valutare l’opportunità della cura. Anche perché per procurarselo serve la prescrizione medica.

3. Quando serve l’ossigeno e i farmaci da evitare
Il pericolo aumenta quando si manifesta il sintomo peggiore: la fame d’aria (dispnea), che in alcuni casi conduce alla terapia con l’ossigeno.
Il criterio “principe” è quello della saturazione: un valore ottenibile con un semplice saturimetro, un dispositivo che tutti dovremmo avere in casa (foto sotto).
La saturazione è la percentuale di ossigeno presente nel sangue e dipende dagli scambi aria-sangue a livello polmonare.
L’allerta scatta quando questo valore scende sotto il 94 per cento ma, chiariscono i medici: «Per quanto riguarda l’ossigeno nel sangue, è bene valutare la differenza rispetto alle condizioni normali del paziente e non solo il valore singolo.
Chi ha una patologia polmonare come la broncopneumopatia cronica ostruttiva, un enfisema o è un forte fumatore o ha anche patologie cardiache, ha in media livelli di ossigeno più bassi, anche al 92 per cento, contro il 97/98 della popolazione sana. In questi casi la presenza di dispnea, soprattutto se si è instaurata rapidamente, è un campanello d’allarme.
Per noi medici è importante parlare al telefono con il paziente, percepire anche dal tono di voce il suo senso di preoccupazione, la novità sgradevole di non riuscire a respirare correttamente, l’incapacità di finire una frase o di alzarsi dalla poltrona senza affanno: sono tutti segnali fondamentali per capire la progressione della malattia».

Quanto al saturimetro, si può fare un test: si prende la misura da seduti e poi dopo una camminata di alcuni minuti: se il valore scende molto, lo si riferisce al medico.
Ma quali sono i farmaci da evitare? Il vademecum di FROMCeO sconsiglia l’uso di alcuni farmaci che non si sono dimostrati efficaci ed espongono inutilmente il paziente a potenziali rischi: l’antiretrovirale lopinavir/ritonavir, l’idrossiclorochina e gli antibiotici, “fatti salvi quei casi in cui vi sia il fondato sospetto di contestuale infezione batterica”.
Nella pratica, però, i medici di base talvolta prescrivono gli antibiotici ai positivi al COVID: come mai, dal momento che è una malattia causata da un virus? La febbre potrebbe indicare che si è aggiunta una sovra infezione di tipo batterico.
Chiaro che prima di prescrivere un antibiotico, sarebbe meglio avere gli esami del sangue, una RX torace o meglio ancora una TAC se si sospetta un quadro di polmonite: tutte cose che da casa non si possono fare. E allora si va per esperienza e, in alcuni casi, si prescrive anche l’antibiotico.

4. Vitamine e buon umore. A tavola: no agli zuccheri, sì a latte, frutta e pesce

Alcuni studi indicano che la vitamina D abbia un ruolo nel potenziale le nostre difese iniziali contro il coronavirus, mentre nelle fasi più avanzate potrebbe contribuire a ridurre il danno legato all’infiammazione.
Può essere pertanto utile prescriverla anche in dose raddoppiata, naturalmente dopo averne valutato i livelli ematici con un esame del sangue.
Anche la vitamina C può essere data per un certo periodo. Sono dei blandi integratori antiossidanti e immuni-stimolanti che male non fanno. È molto importante idratarsie stare a riposo. Sconsiglio ai malati di fare attività fisica, anche quando stanno “bene”: è controproducente perché si va a iperventilare e inoltre si riducono le difese immunitarie.
È importante infine che il medico rimanga in contatto quotidiano con i pazienti sia per il monitoraggio della malattia sia per una questione psicologica: una chiacchierata con il proprio medico è un antidepressivo importantissimo per chi è solo a casa o deve gestire una convivenza difficile con gli altri familiari.

A tavola: no agli zuccheri, sì a latte, frutta e pesce. La lotta contro il COVID-19 passa anche dalla tavola. Samir Sukkar, medico direttore della Dietetica e Nutrizione Clinica del Policlinico San Martino di Genova IRCCS per l’oncologia e la neurologia, sta sperimentando una dieta antinfiammatoria su centinaia di malati di COVID-19.
«La regola d’oro per tutti è quella di eliminare gli zuccheri semplici che favoriscono obesità, infiammazione e stress ossidativo, due fattori connessi alle forme più gravi di COVID-19. Si consiglia di limitare la carne rossa, troppo ricca di ferro e dunque ossidativa», spiega Sukkar.
Tre amminoacidi giocano un ruolo importante contro le infezioni: «La glutammina, essenziale nella convalescenza, la cisteina, che difende l’organismo dallo stress ossidativo, e l’arginina, che “arma” le cellule immunitarie contro i microbi. Si trovano negli alimenti proteici, e in particolare nel siero del latte», prosegue Sukkar.
«Non devono mancare alcune vitamine: la vitamina A (frutta arancione), la vitamina E (olio extra vergine di oliva), le vitamine del gruppo B (cereali integrali, germe di grano, legumi, uova, latte) e la vitamina C (frutta e verdura).
Essenziale è poi la vitamina D che si ricava per azione dei raggi solari sulla pelle: per questo bisogna esporsi il più possibile al sole, anche se dobbiamo stare in casa, attraverso la finestra aperta.
Infine, non devono mancare gli omega 3, molecole antinfiammatorie con un ruolo importante nelle infezioni che si trovano nel pesce (salmone, sgombro, pesce azzurro) o sotto forma di integratori».

5. I FANS peggiorano la malattia? Chi chiamare se si sospetta il COVID

- I FANS peggiorano la malattia?
Nel corso della pandemia è stata diffusa l’informazione non verificata che i farmaci antinfiammatori non steroidei FANS, come ibuprofene e diclofenac, tra i più diffusi nel trattamento di malattie reumatiche, peggiorano l’esito del COVID-19.
Si diceva che portassero all’abbassamento delle difese immunitarie, ma non sono emerse delle evidenze scientifiche in tal senso.
Anzi, usati al bisogno questi farmaci possono migliorare alcuni sintomi dolorosi dovuti al COVID, anche se la prima opzione di cura resta il paracetamolo.
Questa vera a propria fake news ha indotto l’Agenzia Europea dei Medicinali (EMA) a emanare un comunicato chiarificatore in cui si legge: “Attualmente, non vi sono prove scientifiche che stabiliscano una correlazione tra l’ibuprofene e il peggioramento del decorso della malattia da COVID-19”.

- CHI CHIAMARE SE SI SOSPETTA IL COVID
In caso di sospetto COVID bisogna chiamare il medico di base che potrà decidere se attivare la pratica del tampone allertando i servizi d’igiene della regione oppure le Unità speciali di continuità assistenziale USCA che assistono a casa i pazienti COVID.
Il medico di base può assistere fino a un massimo di 1.500 pazienti e deve garantire l’apertura dello studio per 5 giorni alla settimana dal lunedì al venerdì, secondo orari prestabiliti.
Non è il medico dell’emergenza. In caso di sintomi gravi, bisogna chiamare il 118. Il suo dovere è di recepire entro la giornata le chiamate che riceve prima delle 10 di mattina ed entro le 12 del giorno successivo le chiamate che vengono effettuate entro le 20 di sera.
Se questi tempi sono ritenuti troppo lunghi, il paziente può contattare un collega nel caso di uno studio associato oppure la guardia medica dopo le 20 di sera. Sabato e domenica notte è attivo il servizio di continuità assistenziale per le piccole urgenze.
In caso di positività, solo medici di base ben attrezzati e le unità USCA possono fare visite domiciliari.






