Il papillomavirus è un virus che provoca lesioni all’apparato genitale, alcune delle quali evolvono in tumori.
Si prende per via sessuale, anche se non necessariamente in seguito ad un rapporto sessuale completo.
In alcuni casi l’infezione può essere trasmessa da una persona all’altra molti anni dopo che una delle due persone l’ha presa. Il fatto di avere l’infezione può quindi non avere nulla a che fare con l’attuale compagno.
L’infezione provocata dal papillomavirus è molto difficile prevenirla: infatti è un’infezione molto comune, soprattutto fra le persone giovani, e il preservativo non garantisce una prevenzione del 100%.
Ma oggi è possibile evitare questo rischio sottoponendo ragazzi e ragazze a un vaccino. Purtroppo in Italia sono ancora pochi i giovanissimi che aderiscono alla campagna di vaccinazione e l’infezione resta molto diffusa.
Ecco come proteggersi dal papillomavirus.
1. Protezione totale
Ogni anno in Italia sono circa 3.700 le nuove diagnosi di cancro al collo (cervice) dell’utero, un tumore aggressivo – la terza neoplasia più frequente tra le donne, dopo quelle al seno e al colon-retto – che, se diagnosticato tardi, ha una probabilità di guarigione molto bassa.
La principale causa di questa malattia è il papillomavirus umano, conosciuto con la sigla HPV (Human Papilloma Virus), che si trasmette per via sessuale e può provocare anche tumori al cavo orale, al pene, ai testicoli, alla vagina, all’ano.
Prevenire il contagio si può e basta un vaccino, disponibile e gratuito per ragazze e ragazzi che abbiano già compiuto 11 anni, secondo il programma di vaccinazione ministeriale.
Il vaccino infatti ha la massima efficacia (98 per cento) se somministrato prima che cominci l’attività sessuale, cioè quando l’organismo non è ancora entrato in contatto con il virus.
Quello più protettivo è il 9-valente che previene il contagio con il maggior numero di tipologie di HPV ad alto rischio, cioè di quei ceppi, detti oncogeni, che hanno più probabilità di provocare il cancro.
Il vaccino aiuterà molto anche a prevenire i tumori del cavo orale causati dall’HPV, che sono in aumento. I risultati degli studi clinici effettuati hanno dimostrato che non solo è efficace, ma è anche molto sicuro e ben tollerato.
Curiosità
- BASTA IL PRESERVATIVO?
Il preservativo riduce ma non elimina il rischio di trasmissione di HPV al partner perché il virus può trovarsi anche sulla cute non protetta dal profilattico e sulle mucose genitali e orali.
- DOVE SI ANNIDA
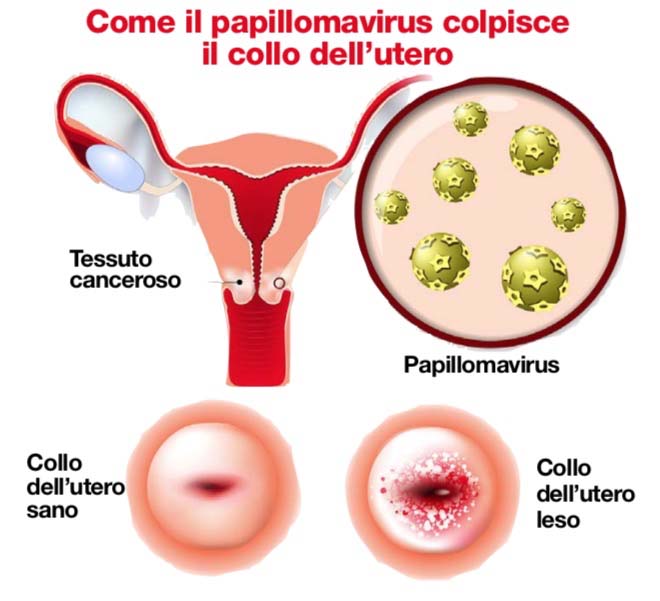
Il papillomavirus si annida di preferenza nel collo dell’utero, quel segmento che collega il corpo dell’utero con la vagina, chiamato anche cervice.
2. Siamo in ritardo e come si trasmette

Rispetto ad altri Paesi del mondo, l’Italia purtroppo è ancora indietro con la copertura vaccinale contro l’HPV.
Per assicurare la cosiddetta “immunità di gregge” dovrebbero essere più dell’80 per cento le ragazze e i ragazzi vaccinati, mentre la percentuale si attesta intorno al 75 per le femmine e al 60 per i maschi.
Nei Paesi ad alta copertura vaccinale sono già crollate le infezioni, come confermano gli ultimi studi.
Ricercatori canadesi della Laval University, per esempio, hanno rielaborato i dati di 65 studi, per oltre 60 milioni di persone vaccinate, dimostrando che la vaccinazione contro l’HPV ha ridotto le infezioni dell’83 per cento nelle ragazze tra 15 e 19 anni, e del 66 per cento in quelle tra 20 e 24 anni.
Conosciamo più di 200 tipi di HPV e, tra questi, più di 80 possono infettare l’essere umano, provocando lesioni dell’apparato genitale e di altre parti del corpo o della cute, per esempio le verruche delle mani e dei piedi.
Tra i virus responsabili delle infezioni genitali ci sono sia quelli a basso rischio di provocare tumori sia quelli ad alto rischio, come il tipo 16 e il tipo 18. Ma come si trasmette?
L’infezione si trasmette per via sessuale, anche senza penetrazione, perché può bastare il solo contatto pelle-pelle o pelle-mucosa genitale od orale (il virus può annidarsi nella bocca).
L’HPV è stato trovato anche sotto le unghie, nello sperma, ma non nel sangue – dove non può circolare – né nel latte materno. Non sono documentati casi di trasmissione dai servizi igienici o dalla biancheria.
Secondo i dati dell’Istituto Superiore di Sanità, il 50-80 per cento dei soggetti sessualmente attivi si infetta nel corso della vita con un HPV, soprattutto nella fascia d’età 25-35 anni, e di questi fino al 50 per cento si infetta con un tipo di HPV oncogeno.
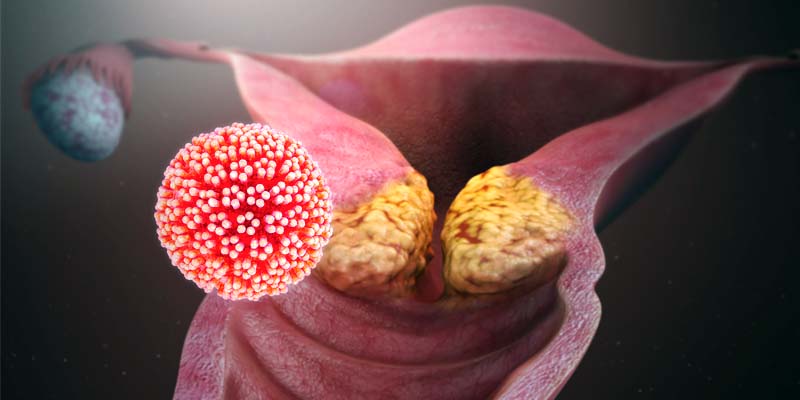
3. Cosa provoca
L’infezione può anche regredire e guarire spontaneamente: capita l’80 per cento delle volte.
Oppure può provocare delle lievi modificazioni alle cellule del collo dell’utero, che nella maggior parte dei casi si risolvono spontaneamente nel giro di qualche mese.
In pochi casi, invece, queste modificazioni evolvono in lesioni del collo dell’utero, chiamate CIN. Ma solo quelle di gravità media o alta (CIN2 e CIN3), che sono statisticamente la minima parte, possono progredire ed evolvere in un tumore.
Per questo vanno rimosse, con un intervento chirurgico ambulatoriale. Il DNA del papilloma virus è infatti presente nel 99,7 per cento dei tumori del collo uterino.
Significa che quasi tutte le donne che ricevono una diagnosi di tumore del collo dell’utero hanno l’HPV nelle cellule del tumore. Tuttavia, non è detto che il contagio con un HPV ad alto rischio provochi il cancro.
Non a caso, il carcinoma della cervice uterina è definito come la conseguenza rara di un’infezione comune. Solo se il virus persiste per molti anni nel collo dell’utero può causare lesioni pretumorali e, successivamente, tumori.
Capita a meno dell’1 per cento delle donne infettate con un tipo di HPV ad alto rischio e non è ancora ben chiaro come avvenga la progressione verso la malattia perché concorrono più fattori, tra cui il fumo di sigaretta.
4. Le altre malattie
L’infezione da papillomavirus può non dare sintomi, e di solito gli uomini sono portatori sani, ma a volte si manifesta attraverso i condilomi, piccole escrescenze, singole o raggruppate, pruriginose, biancastre o rosa che si formano sulla superficie degli organi sessuali femminili e maschili oppure nella zona anale e nella gola.
I più diffusi sono i condilomi acuminati, chiamati anche “creste di gallo” per il loro aspetto: il virus HPV che li provoca è a basso rischio.
Si possono rimuovere alla radice con il laser, l’elettrocoagulazione o la crioterapia, la terapia del freddo con azoto liquido.
L’HPV può essere coinvolto anche nello sviluppo di tumori di altri organi: circa il 40 per cento dei tumori di vagina, vulva e pene è correlato all’HPV.
Nei tumori dell’ano la percentuale arriva anche all’80-90 per cento, mentre nei tumori della regione testa-collo, in particolare quello dell’orofaringe, in Italia si arriva al 25 per cento.
Il virus coinvolto è quasi sempre il tipo 16, trasmesso attraverso i rapporti sessuali orali. Per ora non ci sono screening basati sulla ricerca dell’HPV per questi tumori.

5. Pap-test o HPV-test?

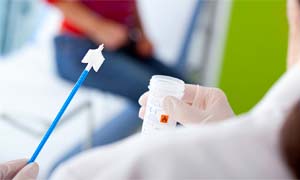
Per fortuna possiamo contare da oltre 50 anni su un esame semplice ed efficace per individuare le lesioni nel collo uterino: il Pap-test, da effettuare ogni tre anni come misura di prevenzione, quando non ci sono anomalie.
L’esame è indolore e si fa in ambulatorio in pochi minuti prelevando dalla cervice uterina un campione di cellule che vengono analizzate in laboratorio per indagare sul loro aspetto (morfologia).
Il test prende il nome dal medico greco Georgios Papanicolaou che lo sviluppò a metà del secolo scorso. Inoltre oggi, nel programma di screening per la prevenzione del tumore, c’è anche l’HPV-test.
Il prelievo è simile a quello del Pap-test, ma anziché valutare la morfologia delle cellule si fa un test genetico per la ricerca di HPV delle tipologie di virus oncogene. Salvo anomalie, l’esame è da ripetere ogni cinque anni.
Il Pap-test è il test primario per le donne dai 25 ai 29-34 anni, che devono effettuare l’HPV-test solo in caso di anomalie riscontrate con il Pap-test, per verificare se le alterazioni cellulari siano dovute alla presenza di papillomavirus.
Viceversa, nelle donne dai 30-35 ai 64 anni, il test primario è l’HPV-test: solo in caso di positività all’HPV si effettua anche un Pap-test per verificare se il papilloma virus presente abbia provocato delle alterazioni cellulari e di che grado.
Il più importante studio condotto sull’efficacia dell’HPV-test è italiano e ha coinvolto oltre 95.000 donne seguite per più di 10 anni. Assieme ai dati raccolti da altri studi europei, la ricerca ha dimostrato che il test HPV è più sensibile e individua più precocemente le lesioni.
Tuttavia non è indicato per le donne con meno di 30 anni perché la maggior parte delle infezioni da HPV nella popolazione femminile si verifica all’inizio dell’attività sessuale, poi il sistema immunitario impara a riconoscere il virus e a reagire e le donne vanno incontro facilmente alla risoluzione spontanea dell’infezione e delle lesioni (anche di alto grado) nel giro di uno o due anni.
Sottoponendo all’HPV-test le donne più giovani si rischia quindi di andare incontro a diagnosi di lesioni regressive e a eccessi di trattamento.